Ādas plakanšūnu vēzis (karcinoma)
I Slimība
1. Par slimību, anatomiskā uzbūve, funkcijas
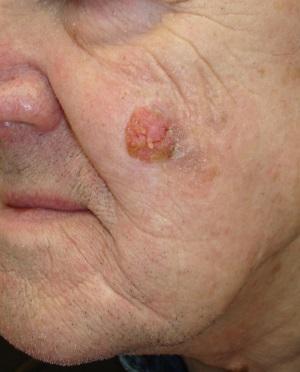
Ādas plakanšūnu vēzis (karcinoma) ir ādas epidermas slāņa keratinocītu ļaundabīgs audzējs. Tas ir otrs biežākais keratinocītu izcelsmes ādas ļaundabīgais audzējs pēc bazaliomas, taču, atšķirībā no bazaliomām, plakanšūnu ādas audzējiem ir lielāks metastazēšanās potenciāls.
2. Izplatība, cēloņi un riska faktori
Vīrieši slimo biežāk nekā sievietes un audzēja gadījumu skaits pieaug novecojot. Šī slimība ļoti reti ir sastopama līdz 45 gadu vecumam, kaut arī pēdējos gados vērojama tendence saslimt arī gados jaunākiem cilvēkiem. Pēc 75 gadu vecuma sastopamība ir 5-10 reizes lielāka nekā jaunākiem cilvēkiem un 50-300 reizes lielāka nekā cilvēkiem līdz 45 gadu vecuma.
Lielākā daļa ādas vēža sākas virspusējā ādas kārtā, ko sauc par epidermu.
Plakanšūnas atrodas epidermas apakšējā slānī. Šīs šūnas pastāvīgi dalās, lai veidotu jaunas šūnas, kas aizvieto novecojušās ādas šūnas, kas nolobās no ādas virskārtas. Kad šīs šūnas pārvietojas uz augšu no epidermas apakšējā slāņa, tās kļūst plakanākas, beidzot pārvēršoties par plakanšūnām.
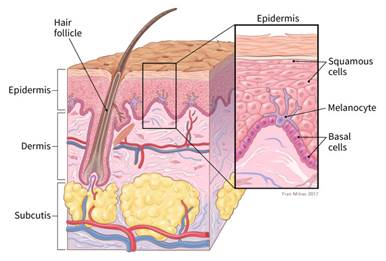
Epidermu no dermas atdala bazālā membrāna. Kad plakanšūnu vēzis izplatās, tas parasti cauraug bazālo membrānu un ieaug dziļākos ādas slāņos. Aptuveni 2 no 10 ādas vēžiem ir plakanšūnu karcinomas (arī saukts par plakanšūnu ādas vēzi). Šie audzēji parasti parādās uz saulei pakļautām ķermeņa daļām, piemēram, sejas, auss, kakla, lūpām un rokām. Tie var attīstīties arī citur, piemēram, rētās vai hronisku ādas čūlu vietās. Dažreiz tie sākas no aktīniskās keratozes bojājumiem (aprakstīti zemāk). Retāk tie veidojas dzimumorgānu ādā. Plakanšūnu ādas vēzi parasti var pilnībā noņemt (vai ārstēt citādi), lai gan tie ir vairāk iespiedušies dziļākos ādas slāņos un biežāk izplatās uz citiem orgāniem, salīdzinot ar bazaliomu.
Cēloņi
Neskatoties, ka ir zināmi vairāki riska faktori, nav līdz galam skaidrs kā šie faktori izraisa ādas vēža attīstību.
Lielākoties plakanšūnu ādas vēzis rodas no ilgstošas ādas pakļaušanas ultravioletajam starojumam no saules vai mākslīgām UV ierīcēm, kā solārijs.
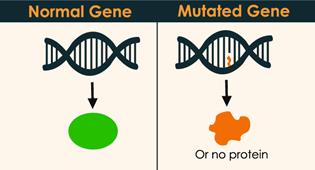
UV starojums bojā bazālo šūnu DNS. DNS satur gēnus, kas kontrolē mūsu šūnu darbību.
Daži gēni kontrolē šūnas augšanu, šūnas dalīšanos un citi šūnas spēju nomirt:
= Gēnus, kas palīdz šūnai augt, dalīties un izdzīvot sauc par onkogēniem.
= Gēnus, kas kontrolē šūnas dalīšanos, labošanas mehānismus un dabisko nāvi sauc par audzēja supresorgēniem.
Audzēju izraisa mutācijas, kas uzkrājas DNS un izraisa onkogēnu pastiprinātu aktivitāti vai audzēja supresorgēnu izslēgšanos.
Zinātnieki vēl nav atklājuši visas izmaiņas DNS, kas noved pie plakanšūnu ādas karcinomas attīstības, bet ir pierādīts, ka tās gadījumā lielākoties bojāti ir audzēja supresorgēni.
Gēns, kas visbiežāk ir bojāts plakanšūnu karcinomas gadījumā, ir TP53 audzēja supresorgēns. Šis gēns atbild par bojātu šūnu spēja nomirt. Ja TP53 ir bojāts, ļaundabīgās šūnas neaiziet bojā, bet gan izdzīvo un izplatās.
Riska grupas
Slimība biežāk skar gaišādainus cilvēkus, ar gaišiem vai rudiem matiem. Būtiska nozīme ir uzkrātam (kumulatīvam) saules starojumam visa mūža garumā un mazākā mērā ādas plakanšūnu vēža risku ietekmē atsevišķas saules apdeguma epizodes dzīves laikā.
Indivīdi ar pirmsvēža ādas veidojumiem – aktīniskām keratozēm.
Cilvēka papilomas vīruss (HPV) un ādas vēzis
Veicinošie faktori
• Dzīves laikā uzkrātais saules apstarojums ir visbūtiskākais ādas plakanšūnu vēzi veicinošais vides faktors
• Risku pastiprina indivīda sauļošanās paradumi
• Ādas tips (gaišādaini, vasarraibumaini un gaišmataini vai rudmataini cilvēki ar gaišām acīm)
• Vecums un saules apdegumi dzīves laikā
• Vairums ādas plakanšūnu audzēju attīstās saulei atklātās ķermeņa vietās – uz galvas, kakla un augšējām ekstremitātēm. Noskaidrots, ka UVB ir bīstamāks par UVA tieši šī audzēja patoģenēzē
• Ļoti retos gadījumos – saskarsme ar arsēnu vai aromātiskiem ogļūdeņražiem (darvā, kvēpos), kas var ierosināt, piemēram, tādu vēždraudes patoloģiju kā arsēnisko keratozi
• Rētaudi – retos gadījumos uz rētaudu fona (apdegumi, sarkanā vilkēde jeb lupus vulgaris, venoza sastrēguma trofiskas čūlas, hidradenitis suppurativa) pēc vairākiem gadiem var attīstīties samērā agresīvas formas ādas plakanšūnu vēzis
• Imūnsistēmas nomākums gan saistībā ar slimībām (limfoma, leikoze, HIV, AIDS), gan orgānu transplantāciju (risks atkarīgs no transplantētā orgāna un laika, kas pagājis kopš transplantācijas (salīdzinoši vislielākais risks ir pacientiem pēc sirds un plaušu transplantācijas)) un ilgstošu imūnsupresīvu terapiju
• Smēķēšana, īpaši attiecībā uz lūpu un mutes dobuma plakanšūnu audzējiem. Izčūlojums uz lūpas, kas palaikam asiņo, ir sevišķi aizdomīgs uz plakanšūnu vēzi.
• Ozona slāņa noārdīšanās
• Psoralēna un UVA (PUVA) terapija psoriāzes ārstēšanai
3. Klasifikācija (veidi, stadijas)
Priekšvēža stāvokļi un ādas izmaiņas ar palielinātu plakanšūna vēža attīstības risku
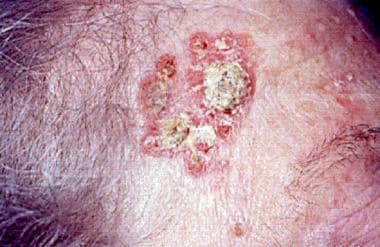
II Diagnostika
1. Simptomi
Visbiežāk ādas plakanšūnu karcinomu novēro galvas un kakla rajonā (~55%), plaukstu un apakšdelmu ārējās virsmās, uz kājām, pleciem un muguras.
Slimības sākumā bieži nekādu subjektīvu sūdzību nav. Slimībai progresējot, var pievienoties sāpes, diskomforts, asiņošana.
Vairumā gadījumu ādas plakanšūnu karcinoma attīstās no vēždraudes patoloģijām (aktīniskās keratozes).
Ādas plakanšūnu karcinoma attīstās vietās, kur ādu visvairāk skar saules stari, kā piemēram, seja, ausis, kakls, lūpas un rokas. Visretāk ādas plakanšūnu karcinomu atrod uz dzimumorgānu ādas. Tā var attīstīties arī rētās un čūlās.
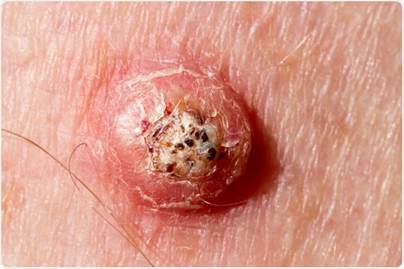
Ādas plakanšūnu karcinoma var izpausties kā:
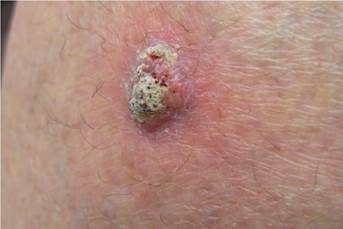
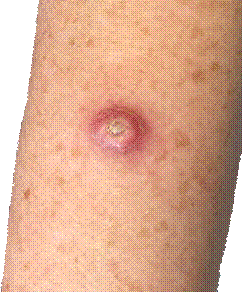
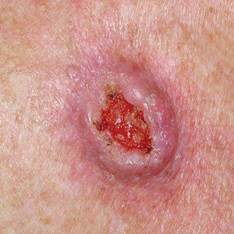
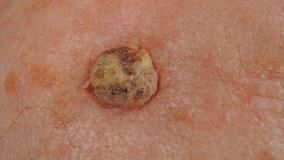
Ādas plakanšūnu vēzis var izskatīties arī citādāk nekā aprakstīts. Svarīgi visus ādas veidojumus, kas ilgstoši nedzīst vai strauji aug parādīt ārstam.
Stadija
Lielākā daļa ādas plakanšūnu vēži attīstās galvas un kakla rajonā. Šī reģiona ādas vēžiem ir lielāks recidīva (atgriešanās) un metastazēšanās risks.
Visbiežāk stadijas noteikšanai izmanto TNM sistēmu, kas balstās uz 3 pamatprincipiem:
Pie katra burta tiek pievienots cipars, kas raksturo sīkākas audzēja detaļas. Jo lielāks cipars, jo tālāk izplatījies audzējs. Atkarībā no pievienotajiem cipariem, veidojas audzēja stadija.
Ne tikai stadija ietekmē audzēja plānoto terapiju, bet ir vairāki citi faktori, kas nosaka tālāku terapijas izvēli:
2. Izmeklēšanas metodes
Ādas pašizmeklēšana
Svarīgi ir pazīt savu ādu, lai agrīnā stadijā atklātu ādas vēzi. Iemācieties pazīt savus ādas veidojumus, piemēram, dzimumzīmes, plankumus, raupjumus un citas pazīmes, lai laicīgi pamanītu jebkādas izmaiņas. Ārsti iesaka pārbaudīt savu ādu vienu reizi mēnesī. Labākā vieta ādas pašizmeklēšanai ir labi apgaismota istaba ar lielu spoguli. Lai apskatītu grūti sasniedzamas vietas, piemēram, kāju aizmuguri, izmantojiet rokas spoguli.
Jāpārbauda visi ķermeņa apvidi, ieskaitot plaukstas un pēdas, galvas ādu, ausis, nagus un muguru. Draugi un ģimenes locekļi var palīdzēt ar pārbaudi, īpaši grūti redzamās vietās, piemēram, galvas ādā un mugurā.
Noteikti parādiet savam ārstam jebkuras jūs satraucošas vietas un lūdziet ārstam apskatīt vietas, kuras jums var būt grūti izvērtēt.
Jebkuri jauni vai izmainīti ādas veidojumi, kas ir mainījušies pēc izmēra, formas vai krāsas, jāpārbauda pie ārsta.
Ādas plakanšūnu karcinomas var izskatīties dažādi. Galvenās brīdinājuma pazīmes ir jauns veidojums, plankums vai izaugums, kas ar laiku kļūst lielāks, vai čūla, kas nesadzīst dažu nedēļu laikā, bieža asiņošana, nieze, jutīgums, sāpes.

Ādas pārbaude pie dermatologa
Regulāras ādas pārbaudes pie dermatologa ir īpaši svarīgas cilvēkiem ar paaugstinātu ādas vēža risku, piemēram, cilvēkiem ar novājinātu imūnsistēmu vai cilvēkiem ar ģenētiskām saslimšanām, piemēram, bazālo šūnu nevusa sindromu (Gorlina sindroms) vai kserodermu pigmentozu (XP). Vaicājiet dermatologam cik bieži jums vajadzētu pārbaudīt savu ādu.
Anamnēze un fizikālā izmeklēšana
Parasti pirmais ko dara ārsts ir uzdod jautājumus par simptomiem, piemēram, kad pamanījāt šo veidojumu uz ādas, vai tā izmērs vai izskats ir mainījies, vai tas ir sāpīgs, niezošs vai asiņo. Jums var tikt vaicāts par ādas vēža riska faktoriem (ieskaitot saules apdegumus un sauļošanās paradumus), vai jums vai jūsu ģimenei ir bijis ādas vēzis un vai jums ir kādas citas ādas slimības.
Fizikālā pārbaudē ārsts novērtēs veidojuma izmēru, formu, krāsu un tekstūru un vai tas asiņo, sulo vai veido kreveli. Tiks pārbaudīti arī citi veidojumi uz ādas, kas varētu būt saistīti ar ādas vēzi (vai citām ādas slimībām).
Ārsts var arī taustīt limfmezglus, kas ir neliela zirņa lieluma limfas kolektori zem ādas noteiktās ķermeņa vietās. Daži ādas vēža veidi var izplatīties uz limfmezgliem. Ja vēzis izplatās uz limfmezgliem, tad limfmezgli var būt sataustāmi kā cieti, blīvi dažāda lieluma veidojumi zem ādas.
Ja jūs esat apmeklējis savu ģimenes ārstu un viņam ir aizdomas par ādas vēzi, jūs tiksiet nosūtīts pie dermatologa (ārsta, kas specializējas ādas slimībās), kurš rūpīgāk apskatīs attiecīgo zonu.
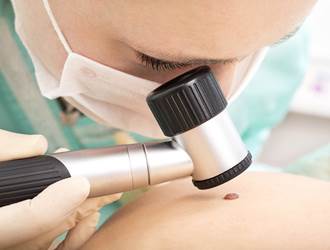
Lielākā daļa dermatologi izmanto metodi, ko sauc par dermatoskopiju (kabatas lieluma palielināmā lēca), lai sīkāk izpētītu ādas veidojumu. Dermatoskopijas laikā var uzņemt arī digitālo fotoattēlu no veidojuma.
Ādas biopsija
Ja ir aizdomas par ādas vēzi, tad tiks paņemts gabaliņš vai viss veidojums un nosūtīts uz laboratoriju, lai to pārbaudītu zem mikroskopa. To sauc par ādas biopsiju.
Pastāv dažādi ādas biopsijas veidi. Biopsijas veida izvēle atkarīga no ādas vēža veida, novietojuma uz ķermeņa, lieluma un citiem faktoriem. Jebkura biopsija, visticamāk, radīs vismaz nelielu rētu.
Ādas biopsijas tiek veiktas, izmantojot lokālo anestēziju (atsāpinošs medikaments), kas tiek injicēts aizdomīgajā rajonā ar nelielu adatu. Jūs, iespējams, jutīsiet nelielu dedzināšanu injekcijas vietā, bet biopsijas laikā jums nevajadzētu just nekādas sāpes.
Nokasījuma biopsija ir metode, kurā ar nelielu ķirurģisku nazīti nokasa veidojuma virskārtu. Asiņošana no biopsijas vietas tiek apturēta, uzklājot ziedi vai ķīmisku vielu, kas aptur asiņošanu.
Punch biopsija ir procedūra, kurā ārsts izmanto skalpeli, kas izskatās kā mazs aplītis, lai paņemtu dziļāku ādas paraugu. Ārsts rotē skalpelīti iekšā veidojumā, līdz tas ierotē dziļākos ādas slāņos. Paraugs tiek paņemts un biopsijas vietas malas parasti tiek sašūtas kopā.
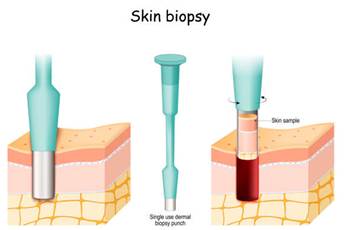
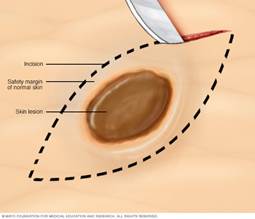
Ja aizdomas, ka audzējs ieaug dziļākos ādas slāņos, tad nepieciešams veikt ekscīzijas biopsiju. Ekscīzijas biopsijas gadījumā tiek noņemts viss audzējs, bet incīzijas biopsijas gadījumā tiek noņemta audzēja daļa. Šīm biopsijā tiek izmantotas skalpelis un brūces malas tiek sašūtas. Audzēja paraugi tiek nosūtīti uz laboratoriju, kur tos zem mikroskopa izpēta ārsts-patologs.
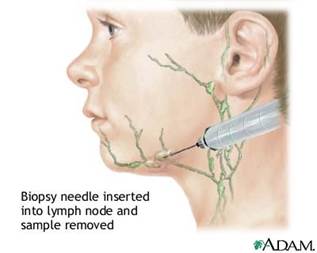
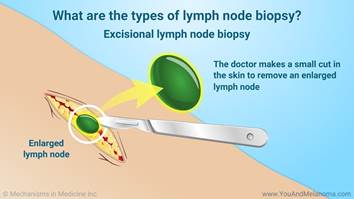
Limfmezgla biopsija
Ādas plakanšūnu vēzis reti izplatās uz blakus esošajiem limfmezgliem (zirņa lieluma limfas kolektori zem ādas). Ja ārsts satausta palielinātu, blīvu limfmezglu netālu no audzēja atrašanās vietas, tad iespējams būs nepieciešama šī limfmezgla biopsija, lai saprastu vai limfmezglā ir nokļuvušas audzēja šūnas.
Radioloģiskie izmeklējumi
Ādas plakanšūnu vēža izplatīšanās uz citiem orgāniem notiek reti. Ja ārstam ir aizdomas par orgānu metastāzēm vai pastāv liels orgānu metastāžu risks, tad pacients tiek nosūtīt uz papildus izmeklējumiem, kā piemēram, datortomogrāfiju vai magnētisko rezonansi.
1. Simptomi
Visbiežāk ādas plakanšūnu karcinomu novēro galvas un kakla rajonā (~55%), plaukstu un apakšdelmu ārējās virsmās, uz kājām, pleciem un muguras.
Slimības sākumā bieži nekādu subjektīvu sūdzību nav. Slimībai progresējot, var pievienoties sāpes, diskomforts, asiņošana.
Vairumā gadījumu ādas plakanšūnu karcinoma attīstās no vēždraudes patoloģijām (aktīniskās keratozes).
Ādas plakanšūnu karcinoma attīstās vietās, kur ādu visvairāk skar saules stari, kā piemēram, seja, ausis, kakls, lūpas un rokas. Visretāk ādas plakanšūnu karcinomu atrod uz dzimumorgānu ādas. Tā var attīstīties arī rētās un čūlās.
Ādas plakanšūnu karcinoma var izpausties kā:




Ādas plakanšūnu vēzis var izskatīties arī citādāk nekā aprakstīts. Svarīgi visus ādas veidojumus, kas ilgstoši nedzīst vai strauji aug parādīt ārstam.
Stadija
Lielākā daļa ādas plakanšūnu vēži attīstās galvas un kakla rajonā. Šī reģiona ādas vēžiem ir lielāks recidīva (atgriešanās) un metastazēšanās risks.
Visbiežāk stadijas noteikšanai izmanto TNM sistēmu, kas balstās uz 3 pamatprincipiem:
Pie katra burta tiek pievienots cipars, kas raksturo sīkākas audzēja detaļas. Jo lielāks cipars, jo tālāk izplatījies audzējs. Atkarībā no pievienotajiem cipariem, veidojas audzēja stadija.
Ne tikai stadija ietekmē audzēja plānoto terapiju, bet ir vairāki citi faktori, kas nosaka tālāku terapijas izvēli:
2. Izmeklēšanas metodes
Ādas pašizmeklēšana
Svarīgi ir pazīt savu ādu, lai agrīnā stadijā atklātu ādas vēzi. Iemācieties pazīt savus ādas veidojumus, piemēram, dzimumzīmes, plankumus, raupjumus un citas pazīmes, lai laicīgi pamanītu jebkādas izmaiņas. Ārsti iesaka pārbaudīt savu ādu vienu reizi mēnesī. Labākā vieta ādas pašizmeklēšanai ir labi apgaismota istaba ar lielu spoguli. Lai apskatītu grūti sasniedzamas vietas, piemēram, kāju aizmuguri, izmantojiet rokas spoguli.
Jāpārbauda visi ķermeņa apvidi, ieskaitot plaukstas un pēdas, galvas ādu, ausis, nagus un muguru. Draugi un ģimenes locekļi var palīdzēt ar pārbaudi, īpaši grūti redzamās vietās, piemēram, galvas ādā un mugurā.
Noteikti parādiet savam ārstam jebkuras jūs satraucošas vietas un lūdziet ārstam apskatīt vietas, kuras jums var būt grūti izvērtēt.
Jebkuri jauni vai izmainīti ādas veidojumi, kas ir mainījušies pēc izmēra, formas vai krāsas, jāpārbauda pie ārsta.
Ādas plakanšūnu karcinomas var izskatīties dažādi. Galvenās brīdinājuma pazīmes ir jauns veidojums, plankums vai izaugums, kas ar laiku kļūst lielāks, vai čūla, kas nesadzīst dažu nedēļu laikā, bieža asiņošana, nieze, jutīgums, sāpes.

Ādas pārbaude pie dermatologa
Regulāras ādas pārbaudes pie dermatologa ir īpaši svarīgas cilvēkiem ar paaugstinātu ādas vēža risku, piemēram, cilvēkiem ar novājinātu imūnsistēmu vai cilvēkiem ar ģenētiskām saslimšanām, piemēram, bazālo šūnu nevusa sindromu (Gorlina sindroms) vai kserodermu pigmentozu (XP). Vaicājiet dermatologam cik bieži jums vajadzētu pārbaudīt savu ādu.
Anamnēze un fizikālā izmeklēšana
Parasti pirmais ko dara ārsts ir uzdod jautājumus par simptomiem, piemēram, kad pamanījāt šo veidojumu uz ādas, vai tā izmērs vai izskats ir mainījies, vai tas ir sāpīgs, niezošs vai asiņo. Jums var tikt vaicāts par ādas vēža riska faktoriem (ieskaitot saules apdegumus un sauļošanās paradumus), vai jums vai jūsu ģimenei ir bijis ādas vēzis un vai jums ir kādas citas ādas slimības.
Fizikālā pārbaudē ārsts novērtēs veidojuma izmēru, formu, krāsu un tekstūru un vai tas asiņo, sulo vai veido kreveli. Tiks pārbaudīti arī citi veidojumi uz ādas, kas varētu būt saistīti ar ādas vēzi (vai citām ādas slimībām).
Ārsts var arī taustīt limfmezglus, kas ir neliela zirņa lieluma limfas kolektori zem ādas noteiktās ķermeņa vietās. Daži ādas vēža veidi var izplatīties uz limfmezgliem. Ja vēzis izplatās uz limfmezgliem, tad limfmezgli var būt sataustāmi kā cieti, blīvi dažāda lieluma veidojumi zem ādas.
Ja jūs esat apmeklējis savu ģimenes ārstu un viņam ir aizdomas par ādas vēzi, jūs tiksiet nosūtīts pie dermatologa (ārsta, kas specializējas ādas slimībās), kurš rūpīgāk apskatīs attiecīgo zonu.
Lielākā daļa dermatologi izmanto metodi, ko sauc par dermatoskopiju (kabatas lieluma palielināmā lēca), lai sīkāk izpētītu ādas veidojumu. Dermatoskopijas laikā var uzņemt arī digitālo fotoattēlu no veidojuma.

Ādas biopsija
Ja ir aizdomas par ādas vēzi, tad tiks paņemts gabaliņš vai viss veidojums un nosūtīts uz laboratoriju, lai to pārbaudītu zem mikroskopa. To sauc par ādas biopsiju.
Pastāv dažādi ādas biopsijas veidi. Biopsijas veida izvēle atkarīga no ādas vēža veida, novietojuma uz ķermeņa, lieluma un citiem faktoriem. Jebkura biopsija, visticamāk, radīs vismaz nelielu rētu.
Ādas biopsijas tiek veiktas, izmantojot lokālo anestēziju (atsāpinošs medikaments), kas tiek injicēts aizdomīgajā rajonā ar nelielu adatu. Jūs, iespējams, jutīsiet nelielu dedzināšanu injekcijas vietā, bet biopsijas laikā jums nevajadzētu just nekādas sāpes.
Nokasījuma biopsija ir metode, kurā ar nelielu ķirurģisku nazīti nokasa veidojuma virskārtu. Asiņošana no biopsijas vietas tiek apturēta, uzklājot ziedi vai ķīmisku vielu, kas aptur asiņošanu.
Punch biopsija ir procedūra, kurā ārsts izmanto skalpeli, kas izskatās kā mazs aplītis, lai paņemtu dziļāku ādas paraugu. Ārsts rotē skalpelīti iekšā veidojumā, līdz tas ierotē dziļākos ādas slāņos. Paraugs tiek paņemts un biopsijas vietas malas parasti tiek sašūtas kopā.

Ja aizdomas, ka audzējs ieaug dziļākos ādas slāņos, tad nepieciešams veikt ekscīzijas biopsiju. Ekscīzijas biopsijas gadījumā tiek noņemts viss audzējs, bet incīzijas biopsijas gadījumā tiek noņemta audzēja daļa. Šīm biopsijā tiek izmantotas skalpelis un brūces malas tiek sašūtas. Audzēja paraugi tiek nosūtīti uz laboratoriju, kur tos zem mikroskopa izpēta ārsts-patologs.

Limfmezgla biopsija
Ādas plakanšūnu vēzis reti izplatās uz blakus esošajiem limfmezgliem (zirņa lieluma limfas kolektori zem ādas). Ja ārsts satausta palielinātu, blīvu limfmezglu netālu no audzēja atrašanās vietas, tad iespējams būs nepieciešama šī limfmezgla biopsija, lai saprastu vai limfmezglā ir nokļuvušas audzēja šūnas.


Radioloģiskie izmeklējumi
Ādas plakanšūnu vēža izplatīšanās uz citiem orgāniem notiek reti. Ja ārstam ir aizdomas par orgānu metastāzēm vai pastāv liels orgānu metastāžu risks, tad pacients tiek nosūtīt uz papildus izmeklējumiem, kā piemēram, datortomogrāfiju vai magnētisko rezonansi.
Šis skatījums balstīts dažādos medicīnas žurnālos publicētos rakstos un pētījumos, kā arī profesionālajā pieredzē. Šiem ieteikumiem ir tikai informatīvs raksturs, šī nav informācija, uz kuras pamata varētu apšaubīt jūsu ārstējošā ārsta spriedumus un slēdzienus. Jūsu ārstam var būt nopietns pamatojums tam, ka jūsu ārstēšanas plāns atšķiras no šeit ieteiktās kārtības. Nekautrējieties jautāt, kāpēc jūsu ārsts ir izvēlējies tieši šādu ārstēšanas plānu.
Ārstēšanas izvēle ādas plakanšūnu karcinomas gadījumā ir atkarīga no audzēja atgriešanās riskiem, kurus nosaka audzēja lielums, atrašanās vieta, audzēja izskats zem mikroskopa un pacienta imūnās sistēmas stāvoklis.
Mazus audzējus parasti var izārstēt ar lokālām terapijas metodēm. Liela izmēra vai strauji augošus audzējus ir grūtāk ārstēt un nepieciešamas papildus metodes.
Retos gadījumos, ja audzējs ir izplatījies uz citiem orgāniem, tiek izmantota staru terapija, imūnterapija un/vai ķīmijterapija.
1. Ķirurģiska ārstēšana
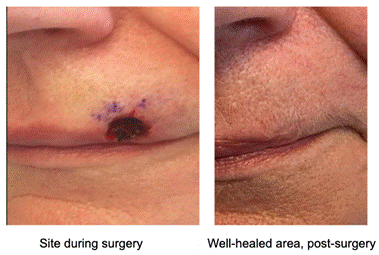
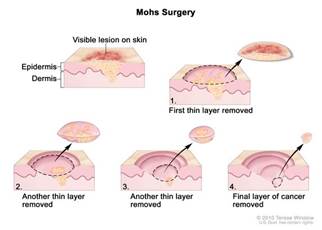
Limfmezglu operācija
Ja tiek atklāti palielināti limfmezgli netālu no audzēja, tad ārsts veiks šo limfmezglu biopsiju (skatīt pie Diagnostikas).
Vairāku limfmezglu izgriešanu sauc par limfadenektomiju jeb limfmezglu disekciju. To veic gadījumos, kad limfmezglos ir atklātas ādas plakanšūnu karcinomas šūnas. Visi limfmezgli tiek izmeklēti zem mikroskopa, lai zinātu cik daudzos no tiem ir izplatījies audzējs. Šāda operācija tiek veikta vispārējā anestēzijā.
Limfedēma ir limfas plūsmas traucējumi rokās un kājās, kas izpaužas ar tūsku. limfedēma var veidoties, ja operācijas laikā ir izņemti vairāki limfmezgli. Smagākos gadījumos šajos rajonos var attīstīties ādas infekcijas, tautā sauktas par rozi.
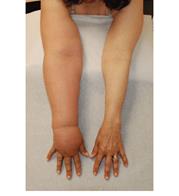
Ādas lēveri un rekonstrukcija
Gadījumos, kad audzējs skar lielu ādas rajonu, pēc tā izgriešanas, nav iespējams sašūt kopā pretējās ādas malas. Tādos gadījumos izgriež ādas gabalu no cita rajona un ar to aizpilda defektu.
Lokālas terapijas metodes
Pastāv arī citas lokālas terapijas metodes bez ķirurģijas, ko var izmantot mazu audzēju gadījumos, kas lokalizēti ādas virsējos slāņos.
Šīs metodes sauc par lokālām terapijas metodēm, jo ar tām ārstē konkrētu ādas rajonu, visbiežāk virspusējā līmenī un šajās metodes netiek izmantota skalpele. Arī staru terapija tiek uzskatīta par lokālu terapijas metodi.
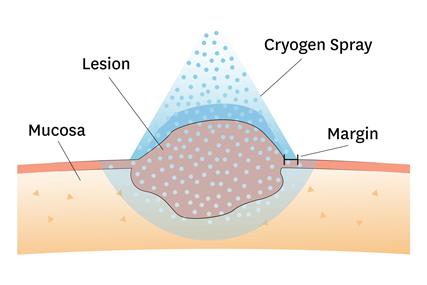
Krioterapija
Krioterapija ir metode, kad audzēja audi tiek iznīcināti, izmantojot šķidro slāpekli. Pirms šīs procedūras ir vēlama veidojuma biopsijas veikšana, lai apstiprinātu diagnozi histoloģiski.
Pēc krioterapijas audu defekts parasti dzīst ar nelielu apkārtējo audu iestiepumu un kosmētiskais efekts ir labs.
Plakanšūnu ādas vēža pacientiem šo metodi var pielietot agrīnu, plānu (neinvazīvu) audzēju gadījumā, ja operācija nav iespējama. Metode netiek rekomendēta audzēju gadījumā, kas lokalizēti: deguna, ausu, plakstiņu, galvas matainajā daļā, kāju ādas rajonos.
Fotodinamiskā terapija
Fotodinamisko terapiju (FDT) izmanto, lai ārstētu aktīnisko keratozi. Ādas plakanšūnu vēža gadījumā šī metode netiek pielietota. Fotodinamiskā terapijā tiek izmantots medikaments un īpaša tipa gaisma (intensīva sarkanā vai zilā). Medikamenta loma ir padarīt izmainītās ādas šūnas jutīgas pret noteikta veida starojumu. Šos medikamentus mēdz dēvēt par fotosensitizējošiem aģentiem. Fotosensitizējošo vielu organismā var nogādāt ievadot intravenozi (asinsritē) vai lokāli apstrādājot ādas skarto rajonu. Medikaments tiek uzņemts ādas šūnās un gaismas starojuma ietekmē ķīmiski pārveidots, tādējādi izsaucot izmainīto šūnu bojāeju un saudzējot veselās šūnas.

Lokālā ķīmijterapija
Ķīmijterapija nogalina audzēja šūnas. Lokālā ķīmijterapija nozīmē, ka šie medikamenti tiek uzklāti tieši uz bojātā ādas rajona (parasti tie ir krēmi vai losjoni).
Lāzerķirurģija
Metodes pamatā ir izmainīto šūnu izdedzināšana ar lāzeri. To dažreiz izmanto aktīniskās keratozes, in situ plakanšūnu karcinomas (Bouena slimības) gadījumā. Vēl nav zināms vai lāzerķirurģija ir tik pat efektīva šo ādas bojājumu ārstēšanā kā citas standartmetodes, tādēļ tā netiek tik plaši pielietota.
Ķīmiskais pīlings
Izmantojot tādu ķīmisku vielu kā trihloretiķskābi, ko uzklāj uz bojātā ādas rajona, var tikt ārstēta aktīniskā keratoze.
2. Staru terapija
Staru terapija ir metode, kuras pamatā ir virspusēju rentgenstaru vai elektronu staru kūļa iedarbība uz audzēja šūnām.
Šo metodi var pielietot:
● pirmreizēja audzēja ārstēšanā;
● audzēja recidīva ārstēšanā;
● papildus ķirurģiskai ārstēšanai, ja nav izdevies izoperēt visu audzēju.
Šo metodi var izmantot apvidos, kur ķirurģiska ārstēšana ir tehniski grūta vai neiespējama vai tās rezultātā veidotos nepieņemams audu defekts. Līdz ar to staru terapijai ir nozīmīga loma sejas un kakla audzēju ārstēšanā.
Starot var apakšējo plakstiņu, lūpas, degunu, ausis rajonus, kur ķirurģiska ārstēšana radītu ievērojamu defektu.
Starot nav vēlams augšējo plakstiņa zonu, jo tas pastāv radzenes keratinizācijas risks (acs viena no slāņiem sabiezēšanās, kas rada redzes traucējumus).
Auss un deguna sienas rajonā veidojumi ārstēšanas plāns ir jāveido piesardzīgi, jo skrimslis ir jūtīgs pret staru terapiju un var tikt bojāts.
Staru terapija ir laba metode gados vecākiem pacientiem. Metodi cenšas neizmantot gados jauniem pacientiem, jo ilgtermiņā pastāv risks atkārtota audzēja attīstībai (staru terapijas veicināta šajā gadījumā) starojuma apvidū, kā arī ilgtermiņa kosmētiskais rezultāts atsevišķos gadījumos nav tik labs.
Biežākās staru terapijas blaknes ir:
● starotajos apvidos āda kļūst plānāka, atrofiska;
● apmatojuma pazušana apstarotajā rajonā;
● teleangektāciju veidošanās (lokāli mazo asinsvadu paplašināšanās);
● reti audu lokāla nekroze (atmiršana).
Lai sasniegtu labāku kosmētisko rezultātu, staru terapiju parasti plāno, pievadot nelielu starojuma devu ik dienas ilgstošākā laika periodā.
Plakanšūnu vēža gadījumā atsevišķiem pacientiem vēro slimības izplatību reģionālajos limfmezglos. Šajā gadījumā rekomendē: limfmezglu operāciju un staru (vai staru + ķīmijterapiju).
Papildus informāciju par staru terapiju lasiet Distances staru terapija.
3. Medikamentoza ārstēšana
Imūnterapija
Imūnā sistēma ir ieprogrammēta pazīt izmainītas šūnas (audzēja šūnas) un tās nogalināt. Citreiz audzējs spēj apmānīt imūno sistēmu. Imūnterapija stimulē imūno sistēmu, lai tā iznīcina audzēja šūnas. Imūnterapiju izmanto gadījumos, kad ādas plakanšūnu audzējs ir izplatījies uz citiem orgāniem.
Svarīgs imūnās sistēmas uzdevums ir neuzbrukt veselajām organisma šūnām. Lai to nodrošinātu, imūnā sistēma ir ar izslēgtiem kontrolpunktiem proteīniem uz imūnās sistēmas šūnu virsmas. Brīdī, kad šie proteīni tiek ieslēgti, imūnā sistēma var uzsākt imūno atbildes reakciju. Ādas audzēja šūna citreiz izmanto šo kontrolpunktu izslēgšanu, lai izvairītos no imūnās sistēmas uzbrukuma. Medikamenti, kas ietekmē šos kontrolpunktus, var aktivizēt imūno sistēmu un likt tai uzbrukt audzēja šūnām.
Sistēmiska ķīmijterapija
Sistēmiska ķīmijterapija ir pretaudzēja medikamenti, kas tiek nozīmēti vēnā vai tablešu veidā. Atšķirībā no lokālās ķīmijterapijas, sistēmiska ķīmijterapija var ietekmēt audzēja šūnas, kas atrodas limfmezglos un citos orgānos. Šie medikamenti tiek ievadīti vēnā parasti reizi pāris nedēļās. Tie palēnina audzēja augšanas ātrumu un mazina audzēja radītos simptomus. Atsevišķos gadījumos tie var samazināt audzēja izmēru līdz tādam lielumam, ka ir iespējama operācija vai staru terapija.
Ķīmijterapijas blakus parādības
Ķīmijterapija nogalina šūnas, kas ātri dalās. Tādas ir audzēja šūnas, bet arī atsevišķas organisma veselās šūnas. Līdz ar to ķīmijterapija ietekmē arī veselās organisma šūnas, radot blakus parādības.
Ķīmijterapijas blaknes ir atkarīgas no ķīmijterapijas medikamenta un terapijas ilguma. Biežākās blaknes:
Ķīmijterapija var arī ietekmēt asins šūnas:
Citas blaknes var būt specifiskas konkrētiem ķīmijterapijas medikamentiem:
Lielākā daļa blakus parādības izzūd neilgi pēc ķīmijterapijas pabeigšanas. Atsevišķas blaknes var saglabāties ilgstoši un nepāriet, kā piemēram, cisplatini izraisīta neiropātija. Daudzas blakus parādības ir novēršamas. Kā, piemēram, sliktas dūšas un vemšanas gadījumā profilaktiski var lietot pret vemšanas zāles, ko rekomendējis onkologs ķīmijterapeits.
Informējiet par blakus parādībām savu ārstējošo onkologu vai onkoloģijas medmāsu, lai laicīgi varētu tik nozīmēta atbilstoša blaknes samazinoša terapija.
Mērķterapija
Mērķterapija darbojas pēc cita principa nekā ķīmijterapija. Atsevišķos gadījumos mērķterapija darbojas pat, ja ķīmijterapija nestrādā, un mērķterapijai ir citas blakus parādības. Mērķterapija, līdzīgi kā ķīmijterapija, nokļūst asins straumē un izplatās pa visu organismu, kas ir svarīgi, ja audzējs ir izplatījies uz citiem orgāniem.
= Galvassāpes
= Nogurums
= Drudzis
= Caureja
Reta, bet nopietna blakne ir alerģiska reakcija infūzijas laikā. Tas var radīt grūtības elpot un zemu asinsspiedienu.
Sīkāk par matu, ādas, nagu un mutes dobuma kopšanu, lietojot EGFR inhibitorus lasiet šeit.
1. Dzīvesveids, fiziskās aktivitātes
Nav droša veida kā pasargāt sevi no ādas plakanšūnu vēža. Daži riska faktori kā vecums, rase un ģimenes anamnēze nav ietekmējami. Bet ir atsevišķi preventīvi pasākumi, kurus ievērojot, var samazināt plakanšūnu vēža attīstības risku.
Lai samazinātu ādas plakanšūnu vēža attīstības risku, svarīgākais ir UV starojuma ietekmes samazināšana uz ādas. Izvairieties no saules tiešas ietekmes uz ādu. Valkājiet cepures, saulesbrilles, apģērbu, kas nosedz ādu, nesauļojieties, neuzturieties tiešos saules staros dienas vidū, kad saules UV starojums ir visspēcīgākais. Ja nepieciešams pavadīt laiku ārā, atrodoties saules staros, lietojot UV aizsargkrēmus ar SPF filtru vismaz 20-30, bet indivīdiem ar augstu risku – saules aizsargkrēmu ar SPF 50+. Saules aizsargkrēmu atkārtoti uzklājiet uz ādas ik pēc 2-3 stundām vai pēc peldēšanās vai intensīvas svīšanas.
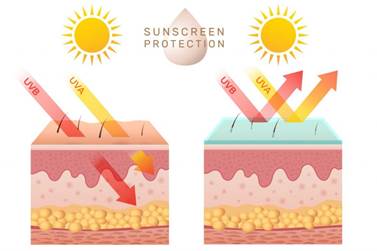
Ēnā UV starojuma koncentrācija ir zemāka nekā saulē. Ja vien iespējams, uzturieties ēnā.
Daudzi cilvēki domā, ka solāriji un UV lampas (ko izmanto gēla manikīra/pedikīra veidošanā) ir nekaitīgas. Tā tas nav. Jau sen ir pierādīta solārija un UV lampu kaitīga un kancerogēnā ietekme uz ādu, palielinot ne tikai ādas plakanšūnu vēža, bet arī citu ādas audzēju attīstības varbūtību.

Bērni daudz ilgāku laiku mēdz uzturēties tiešos saules staros, kas var izraisīt ādas apdegumus un ādas šūnu bojājumu. Jau no bērnības bērni būtu jāizglīto par saules radītiem ādas bojājumiem un jāievēro visi aizsardzības principi, kad bērni uzturas saulē.

Arsēns var palielināt ādas vēža attīstības risku. Arsēns var atrasties akas ūdenī. Pesticīdi, herbicīdi un atsevišķas profesijas (akmens raktuvju strādnieki un kalēji) palielina ādas vēža attīstības risku.

Regulāri veiciet savas ādas pašpārbaudi un, ja ievērojiet izmaiņas, griezieties pie dermatologa. Dermatologs var izveidot ādas karti, lai sekotu līdzi visiem ādas veidojumiem dinamikā.
Novājināta imūnsistēma palielina risku saslimt ar ādas vēzi, un tādos gadījumos tas var būt grūtāk ārstējams.
Inficēšanās ar HIV var novājināt imūnsistēmu. Izvairīšanās no inficēšanās ar HIV, piemēram, nelietojot intravenozas narkotikas un seksuālu attiecību laikā lietojot prezervatīvu, var arī samazināt risku saslimt ar ādas vēzi un daudziem citiem vēža veidiem. Cilvēkiem, kuriem ir bijusi orgānu transplantācija vai ir kāda autoimūna saslimšana, nepieciešams ilgstoši lietot medikamentus, kas nomāc imūno sistēmu. Ādas vēža risks šiem cilvēkiem ir neliels, salīdzinot ar šo medikamentu lietošanas ieguvumu.
Smēķēšana palielina ādas plakanšūnu vēža attīstības iespēju. Ja nevariet atmest smēķēšanu, jautājiet padomu savam ģimenes ārstam.
2. Papildus rekomendācijas
● Veido savu ēdienkarti sabalansētu – ik dienas savā ēdienkartē iekļauj dārzeņus, augļus un ogas, pilngraudu produktus, pākšaugus, dzer ūdeni. Gatavojot ēdienu, izmanto tvaicēšanu, sautēšanu un vārīšanu. Ierobežo uzņemtā sāls un cukura daudzumu. Vairāk par uztura ieteikumiem skatīt šeit.
● Esi fiziski aktīvs vismaz 30 minūtes katru dienu - ej garās pastaigās, peldi, skrien! Sīkāku informāciju meklējiet šeit.
● Atmet smēķēšanu!
● Pārdomā savus alkohola lietošanas paradumus un, ja nepieciešams, ierobežo alkohola lietošanas biežumu un daudzumu. Ja saproti, ka alkohola lietošanas paradumos ir nepieciešamas izmaiņas, vērsies pēc palīdzības pie narkologa vai sava ģimenes ārsta.
Ja ir kaut nelielas aizdomas par ādas plakanšūnu vēzi, jādodas pie ķirurga. Ģimenes ārsts var pieteikt ķirurga konsultāciju zaļā koridora ietvaros iestādēs, kur šis pakalpojums ir pieejams.
Rīga
● SIA “Rīgas Austrumu klīniskās universitātes slimnīcas” klīnika “Latvijas Onkoloģijas centrs”
Hipokrāta iela 4, Rīga;
Zaļā koridora tālrunis - 67042264 vai 20375600 (pacientu var pieteikt tikai ģimenes ārsts)
○ Reģistratūras tel. 67042194
www.aslimnica.lv
● P. Stradiņa Klīniskās universitātes slimnīca
Pilsoņu iela 13, Rīga;
Zaļā koridora tālrunis - 67095393 vai 25650310 (pacientu var pieteikt tikai ģimenes ārsts)
○ Reģistratūras tel. 67069280
www.stradini.lv/
Liepāja
= SIA "Liepājas reģionālā slimnīca"
Slimnīcas ielā 25, Liepājā
o Reģistratūras tel. 63403231
www.liepajasslimnica.lv
Daugavpils
● Daugavpils Reģionālā slimnīca
Vasarnīcu iela 20, Daugavpils
Reģistratūras tel. 65422419
www.slimnica.daugavpils.lv/